基于結構變動度分析法的呼吸與危重癥醫學科疾病診斷相關分組超支病例用藥管理實踐
Management of Drug Use in Cases with Overspending in the Diagnosis Related Groups of Department of Respiratory and Critical Care Medicine Based on the Degree of StructureVariation Analysis
伍淵麟,向貴圓,何霜霜,陳世耕,鮮秋婉,劉耀△ (中國人民解放軍陸軍軍醫大學大坪醫院) *基金項目:重慶市首批臨床藥學重點專科建設項目[渝衛辦發〔2020〕68號]。
摘 要
目的:促進臨床合理用藥,為住院費用的精細化管控提供參考。方法:選取醫院呼吸與危重癥醫學科2019年7月至12月(干預前)、2020年7月至12月(干預后第1年)、2021年7月至12月(干預后第2年)進入疾病診斷相關分組(DRG)且住院時間在2~60d的出院患者,根據2018年版中國疾病診斷相關分組(CN-DRG)的分組方式,以北京市市屬三級醫院平均水平為參照,按DRG模擬收費,比較臨床藥師參與藥事精細化管理干預前后患者的DRG指標和住院總費用超出預算支付標準病例(簡稱超支病例)的總體變化情況。采用結構變動度(DSV)分析法對干預前超支病例數排名前4的DRG組的住院費用組成類別(包括藥品類、耗材類、醫療類、醫技類、其他)、結構變動[包括結構變動值(VSV)、DSV及結構變動貢獻率]進行分析;對藥品費用呈正變動的DRG組病例和結構變動貢獻率超過該組均值的病例開展處方/醫囑點評,篩選病例,評價用藥合理性。結果:共納入90組DRG組,涉及6214例患者,總超支1131例患者。與干預前比較,干預后第1年和第2年的住院患者疾病覆蓋病種均有所增加,病例組合指數(CMI)均顯著升高(P<0.05),費用消耗指數均顯著降低(P<0.05);干預后第1年和第2年超支患者的總超支率均顯著降低(P<0.05)。結構分析結果顯示,藥品、醫療和醫技費用VSV均較大,是影響超支病例住院總費用的主要因素。干預前超支病例數排名前4的DRG組,分別為住院時間<7d的惡性增生性疾病支持性治療(RU14組),呼吸系統感染/炎癥、不伴合并癥與伴隨病(ES15組),慢性氣道阻塞病、伴重要合并癥與伴隨病(ET11組),呼吸系統感染/炎癥、伴合并癥與伴隨病(ES13組),存在不同程度不合理用藥問題,主要包括藥品選用不適宜、給藥途徑不合理、無指征用藥、超藥品說明書用藥等。結論:結合DRG指標和結構變動貢獻率可“靶向”臨床用藥問題,為DRG背景下住院費用精準管控提供新的切入點。 關鍵詞:疾病診斷相關分組;臨床藥師;呼吸與危重癥醫學科;結構變動度分析法;處方點評;合理用藥 Key words:diagnosis related groups;clinical pharmacist;Department of Respiratory and Critical Care Medicine;degree of structure variation analysis;prescription comment;rational drug use
疾病診斷相關分組(DRG)是根據疾病診斷、治療方式、年齡、合并癥、并發癥、病癥嚴重程度、轉歸、資源消耗等因素,將患者分入若干診斷組進行管理的體系。基于DRG的醫療服務評估體系能有效控制費用的不合理增長,提高管理效率。臨床藥師基于臨床合理用藥,從藥物經濟性和安全性兩方面發揮重要作用,以提高醫院合理用藥管理水平,控制費用的不合理增長。結構變動度分析法是一種分析費用構成總體特征和結構變動趨勢的動態數據處理方法,最早被用于經濟學領域中居民消費結構的分析。通過計算各消費項目期末與期初的構成變化值的差異,評價費用結構變化趨勢與總體特征。目前,結構變動度分析法廣泛應用于醫療機構的費用控制等方面,通過對醫療費用結構的分析,找出影響費用變動的主要影響因素,以控制醫療費用的不合理增長。為此,本研究中臨床藥師利用結構變動度分析法對我院呼吸與危重癥醫學科DRG超支病例開展用藥合理性評價,為加強醫療質量管理,促進DRG應用于醫院精細化管理提供參考。現報道如下。
1 資料與方法
1.1 資料來源
納入標準:呼吸與危重癥醫學科的出院患者;出院時間為2019年1月至2021年12月;住院時長為2~60d;住院病案首頁信息完整;住院病案首頁信息中的疾病分類可編碼。
排除標準:住院病案首頁信息中的疾病分類編碼缺陷,如疾病編碼錯誤、主要診斷選擇錯誤、漏填重要的手術操作、主要手術操作選擇錯誤等,導致主要診斷與主要手術不匹配。
病例選擇:選取2019年7月至12月(干預前)、2020年7至12月(干預后第1年)、2021年7月至12月(干預后第2年)我院呼吸與危重癥醫學科進入DRG的出院患者。
資料收集:收集病案首頁信息,住院費用類別包括藥品類、耗材類、醫療類、醫技類、其他。利用醫院信息系統查詢并記錄患者病案號、姓名、入院時間、出院時間、主要診斷、其他診斷、手術操作、住院費用構成等。
1.2 方法
根據2018年版中國疾病診斷相關分組(CN-DRG)的分組方式分組器處理數據的反饋結果,以北京市市屬三級醫院平均水平為參照,模擬按DRG收費,比較臨床藥師基于DRG數據參與我院呼吸與危重癥醫學科藥事精細化管理前后住院患者DRG指標和住院總費用超出預算支付標準病例(簡稱超支病例)的住院費用變化情況。計算各DRG組超支病例數并排序,應用結構變動度分析法計算干預前超支病例數排名前4的DRG組各項費用對住院總費用變動的影響和貢獻值,結合藥品說明書、臨床指南及文獻評價患者用藥的合理性。
1)DRG指標
DRG指標包括DRG組數、總權重、相對權重(RW)、病例組合指數(CMI)、費用消耗指數、時間消耗指數、低風險死亡率等。
DRG組數反映某醫療機構診療病例所覆蓋疾病診療類型的范圍。
總權重反映該醫療機構的產能,值越大則住院醫療服務總產出越大。總權重=∑(某DRG權重×該醫院該DRG的病例數)。
RW反映不同病例類型間治療成本的差異,值越大則該病組難度越大。RW=該DRG組內病例的例均費用/全體病例的例均費用。
CMI反映某醫院整體醫療服務水平或技術難度,值越大則收治病例技術難度越高。CMI=∑(某DRG權重×該院該DRG病組的病例數)/該醫院全體病例數。
費用消耗指數反映與標桿醫院平均住院費用相比,該醫療機構治療同類疾病所花費的相對費用,<1代表該院費用消耗低于標桿醫院的平均水平。費用消耗指數=Σ(醫院各DRG各組費用的比值×該DRG各組病例數)/醫院總入組病例數。
時間消耗指數反映與標桿醫院平均住院日相比,該醫療機構治療同類疾病所花費的相對時間,<1代表該院時間消耗低于標桿醫院的平均水平。時間消耗指數=∑(醫院各DRG各組平均住院日的比值×該DRG各組病例數)/醫院總入組病例數。
低風險死亡率反映疾病本身導致死亡概率極低的病例死亡率,值越小則該院的重癥或綜合治理能力越強。低風險死亡率(%)=低風險死亡人數/低風險組病例數×100%。
2)結構變動度分析
結構變動度分析法的指標為結構變動值(VSV)、結構變動度(DSV)及結構變動貢獻率。
VSV為某明細費用項目構成比變化,VSV=Xi1-Xi0。其中,i=1,2,3,…,10,代表各項費用構成比;0表示期初,1表示期末;Xi1表示期末第i項診療費用占總醫療費用的構成比;Xi0表示期初第i項診療費用占總醫療費用的構成比。當VSV>0時,為正向變動,表示某明細費用項目構成比增加;反之則為負向變動,表示構成比減少。
DSV為各組成部分構成比的期末值與期初值絕對差的總和,反映各項費用構成比的綜合變動情況,DSV=Σ|Xi1-Xi0|。其中,i=1,2,3,…,10,代表各項費用構成比;0表示期初,1表示期末;Xi1表示期末第i項診療費用占總醫療費用的構成比;Xi0表示期初第i項診療費用占總醫療費用的構成比。DSV越大,結構變動的波動程度越大。
結構變動貢獻率為各項費用的VSV絕對值在結構變動度中所占比重,反映各項費用項目構成比變動對住院總費用結構變動的影響,結構變動貢獻率(%)=|Xi1-Xi0|/DSV×100%。
1.3 臨床藥師參與藥事管理
在DRG支付方式改革中,臨床藥師從多層面、多角度地發揮指導臨床合理用藥的職能和作用,具體如下。1)針對不同人群、不同主題利用不同媒介傳遞合理用藥信息,重點關注政策性藥品、特殊藥品的安全性和有效性;2)通過參與醫藥聯合門診、藥學會診、基因檢測、治療藥物監測等發揮多學科協作診療能力,協助醫師優化DRG組內用藥方案;3)通過參與患者的用藥咨詢、健康教育、藥物重整等,避免重復用藥,提高患者用藥的安全性;4)通過處方醫囑審核和點評發現潛在用藥風險,直接控制不合理的藥品費用;5)回顧性分析臨床DRG超支病例用藥管理,制訂優化方案,以6個月為周期評估執行情況;6)利用藥物經濟學、藥物利用研究與評價等手段參與醫院藥品目錄遴選等。
1.3 統計學處理
采用SPSS22.0統計學軟件分析。計量資料通過非參數檢驗進行正態性檢驗,若不符合正態分布,則采用描述性統計分析和Kruskal-WallisH秩和檢驗進行均值比較;計數資料以例數或率(%)描述,采用χ2檢驗。P<0.05為差異有統計學意義。
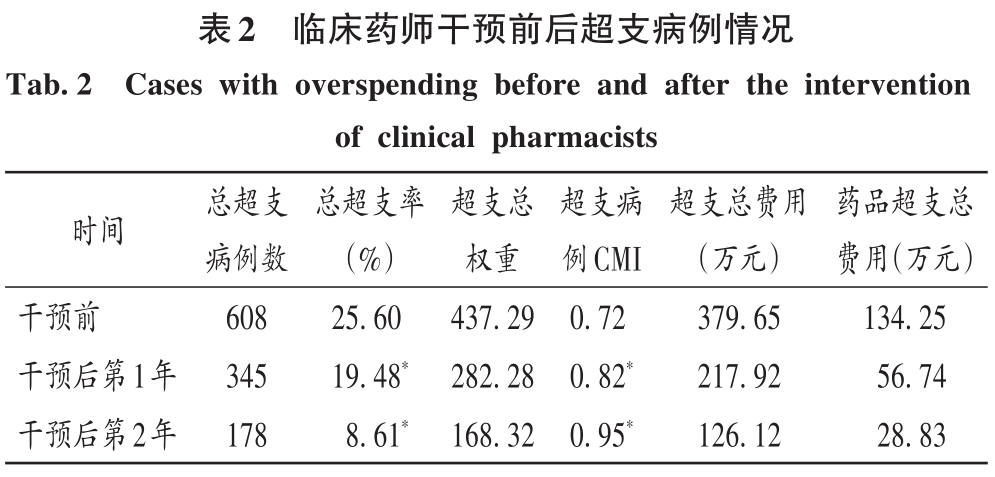
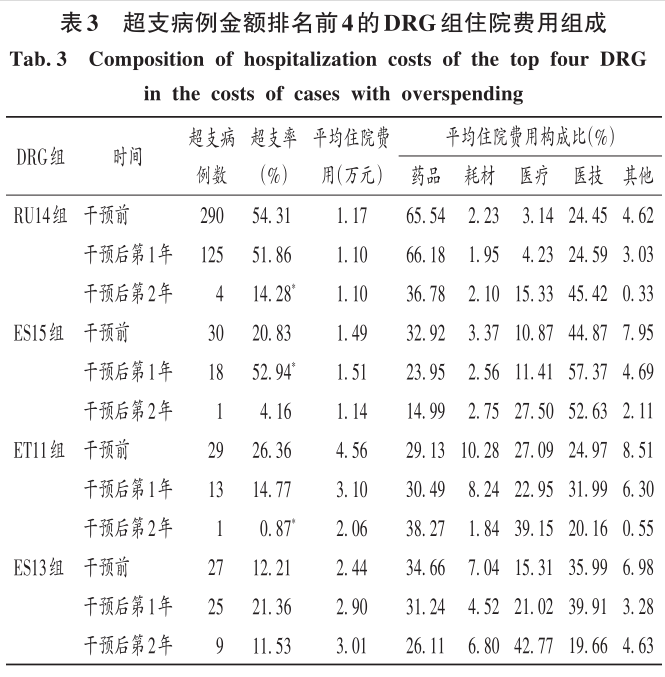
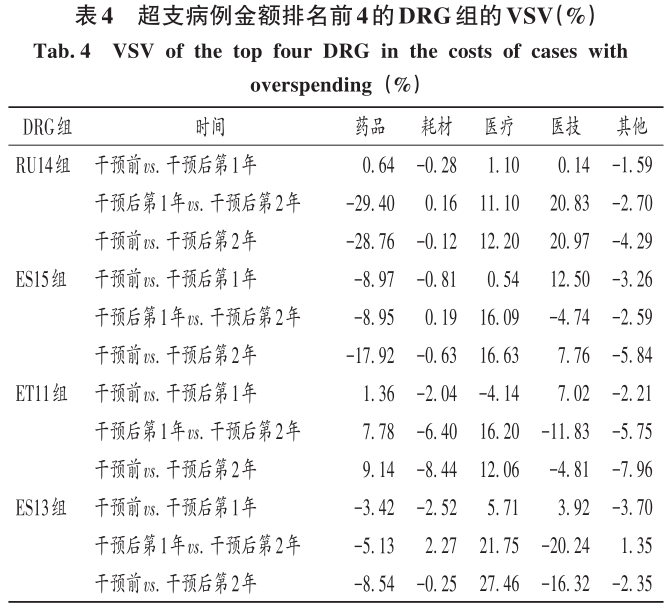
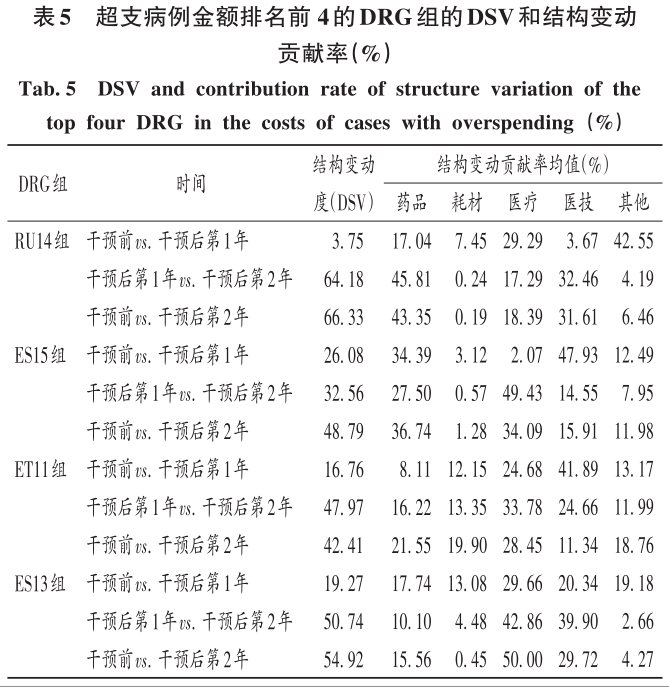
2 結果 2.1 總體情況 最終納入DRG組90組,涉及6214例患者。受新型冠狀病毒肺炎疫情影響,我院呼吸與危重癥醫學科干預后第1年收治病例數量減少,總權重降低;但DRG組數和CMI均升高(P<0.05)。干預后第2年,入組病例數較干預前小幅減少,CMI顯著升高(P<0.05),故總權重保持穩定。干預后,時間消耗指數無明顯變化,但費用消耗指數逐年降低,干預第2年下降率為33.33%(P<0.05)。干預前后均無嚴重藥品不良反應上報,且無低風險死亡。干預后,我院呼吸與危重癥醫學科整體醫療服務能力提升,診療效率整體提高,DRG指標趨勢良好。詳見表1。 2.2 超支病例總體情況 干預后,呼吸與危重癥醫學科住院患者超支情況總體得到改善,總超支病例數及總超支率均逐年降低。超支病例CMI值均逐年升高,超支結構不斷改善。我院在治療同類疾病時的超支情況得到改善,但仍有部分患者的藥品使用不合理,需進一步分析。詳見表2。 2.3 超支病例住院費用組成 選取干預前超支病例數排名前4的DRG組,分析各組超支病例在臨床藥師干預前后的超支例數、超支率、平均住院費用及各項費用構成比。住院時間<7d惡性增生性疾病的支持性治療(RU14組),呼吸系統感染/炎癥、不伴合并癥與伴隨病(ES15組),慢性氣道阻塞病、伴重要合并癥與伴隨病(ET11組),呼吸系統感染/炎癥,伴合并癥與伴隨病(ES13組)干預后的超支病例數均下降。干預后第2年,RU14組、ET11組超支率分別下降40.03%和25.49%(P<0.05);干預后第1年,ES15組超支率上升32.11%(P<0.05)。ES15組的藥品費用構成比逐年降低,醫療、醫技費用構成比均逐年升高,說明ES15組的超支率可能與診療方式改變相關,需進一步研究。干預后,RU14組、ES15組、ET11組患者的平均住院費用均降低,ES13組的平均住院費用升高,且各組費用構成比間存在差異,RU14組、ES15組、ES13組的藥品費用構成比均逐年降低,ET11的藥品費用構成比逐年升高,需進一步加強管控。干預后,ES13組平均住院費用持續上升,干預前的藥品、醫療費用構成比分別34.66%和15.31%,干預后第2年的藥品、醫療費用構成比分別為26.11%和42.77%,表明ES13組超支費用主要來源于醫療費用的增加,而非藥品費用。詳見表3。 2.4 超支病例住院費用的結構變動度分析 對超支病例金額排名前4的DRG組進行分析,分別計算各組超支病例組干預前后的VSV、DSV、結構變動貢獻率,結果見表4至表5。4個DRG組干預前后的VSV均存在明顯差異。藥品、醫療、醫技費用VSV均較大,是影響超支病例住院總費用的主要因素。干預后第1年,ET11組DSV最大;干預后第2年,RU14組DSV最大,其次依次為ES13組、ES15組、ET11組。干預后第1年,ES15組藥品費用變動貢獻率最大;干預后組第2年,RU14組藥品費用變動貢獻率最大,其次依次為ES15組、ET11組、ES13組。其中,RU14組、ES15組、ES13組的藥品費用在干預后呈持續負向變動,構成比逐年下降;RU14組和ES15組藥品的結構變動貢獻率最大;ET11組的醫療費用VSV最大,干預后組呈持續正變動,構成比逐年上升,有待進一步研究用藥結構和藥品使用合理性。 2.5 超支病例用藥情況分析 各DRG組影響住院總費用的因素存在差異,進一步通過隨機抽樣對藥品費用呈正變動的DRG組病例和結構變動貢獻率超過該組均值的病例開展處方/醫囑點評,評價用藥合理性,促進合理用藥指標持續改善。點評病例的不合理用藥問題主要包括藥品選用不適宜,如抗菌藥物聯用不適宜;給藥途徑不合理,如氨溴索注射液霧化給藥不合理;無指征用藥,如無指征使用糖皮質激素;超藥品說明書用藥,如纖維支氣管肺泡灌洗聯合阿米卡星局部給藥等。 3 討論 3.1 合理用藥管控制度 我院通過加大藥品集中采購力度,加強合理用藥和處方監管,重點控制不合理用藥等管控舉措,可有效遏制藥品費用的過快增長。同時,根據《醫療機構藥事管理規定》《處方管理辦法》等,制訂了《中心合理用藥管理辦法》,加大對重點監控藥品、輔助藥品、抗菌藥物等藥品使用的管控;通過專項點評監督落實藥品合理使用,采取限量采購、責令整改等措施適時控制藥品的使用量,較好地控制藥品費用的增長速率。 3.2 基于CMI值優化呼吸與危重癥醫學科病種收治結構 CMI值可體現醫療機構病種收治的真實情況,醫療機構的綜合醫療水平和疑難病例的診療能力。從DRG醫療服務指標來看,我院呼吸與危重癥醫學科DRG組數、CMI值穩步上升,提示呼吸與危重癥醫學科收治病例的疾病覆蓋范圍加大的同時,病例診療難度增大,收治病種結構進一步優化。一方面,有利于醫師,甚至是醫院間的橫向與縱向比較,發揮DRG指標正向引導作用;另一方面,有利于引導醫師提升醫療服務能力和學科建設水平。借助三級綜合醫院評審標準和DRG醫療服務評估體系,我院呼吸與危重癥醫學科醫師通過積極探索日間手術的可行性,協同呼吸與危重癥醫學科咳喘藥學門診、藥學會診,提高病床周轉率及診療效率;同時,運用新技術開展新項目,有效地推動了學科能力建設,為患者提供了更優質的醫療服務。 3.3 臨床藥師基于DRG數據的精細化實踐 隨著DRG支付方式的不斷推廣,在注重醫療質量、醫療效率的同時,醫療機構逐漸加強對醫療成本費用的管控。臨床藥師基于DRG數據開始實施藥事精細化管理,針對不同科室、醫師、病組開展臨床路徑的藥學評價,協助醫師提高醫療服務質量和醫療效率,并通過優化DRG用藥方案、監控臨床合理用藥、提供藥學服務來調整醫療資源、控制藥品費用。本研究結果顯示,臨床藥師參與危重癥醫學科DRG支付下超支病例的用藥管理可顯著提高臨床醫師的用藥合理性,控制住院費用不合理增加,降低藥品費用在患者住院費用中的構成比。由表4可知,RU14組超支病例用藥干預后的藥品費用在住院費用中的構成比下降。由表3可知,干預后第2年,RU14組超支率下降了40.03%。臨床藥師基于經濟學評價方法開展的合理用藥監管體系從單一的監測科室藥品費用為中心轉變為監測病組藥品費用為目標,促進粗放式管理逐步轉向精細化管理。 3.4 基于DRG的結構變動度分析法的實踐 傳統的醫療服務評估體系通常采用單一的目標值進行考核,并未兼顧不同臨床科室收治的病種差異和疑難復雜程度,無法根據患者病情及臨床需求進行科學、合理地考核。某些科室為降低次均住院藥費、平均住院日,刻意回避收治疑難重癥患者或降低醫療服務項目或治療藥械質量。本研究中結合DRG指標和結構變動度分析法對呼吸與危重癥醫學科DRG超支病例醫療服務和住院費用進行聯動考核,為醫療機構控制住院費用提供參考。對于無嚴重基礎疾病、不伴嚴重合并癥與伴隨病的患者,臨床藥師通過合理用藥管理控制藥品費用不合理增加;對于疾病范圍覆蓋廣、病情復雜、治療難度大的患者如ET11組,臨床藥師監控藥品合理使用的同時,協助臨床醫師運用創新藥和新技術探索個體化治療,以提高患者的生活質量。 3.5 結語 本研究中結合DRG對住院費用進行結構變動度分析,并開展用藥合理性評價,一方面有利于醫院和醫保部門把握費用結構變化趨勢及構成的總體特征,為醫院管理者和政策制訂者對費用的控制提供參考;另一方面有利于臨床藥師探索DRG背景下的工作模式,運用自身專業技能,優化藥物治療方案,加強臨床合理用藥管理,踐行藥事精細化管理理念。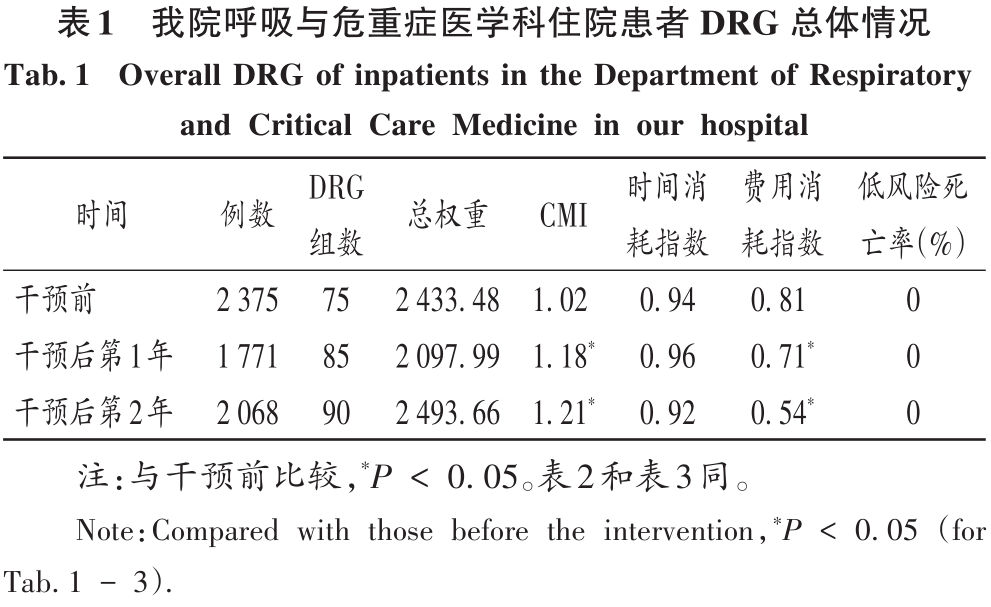
*參考文獻:略(點擊“閱讀原文”可下載查看)。 作者簡介: 第一作者:伍淵麟,女,碩士研究生,研究方向為臨床藥學與藥物經濟學。 △通信作者:劉耀,男,博士,副主任藥師研究生,研究方向為藥事管理學與合理用藥。 掃描下方二維碼即可查看當期雜志內容↓↓↓